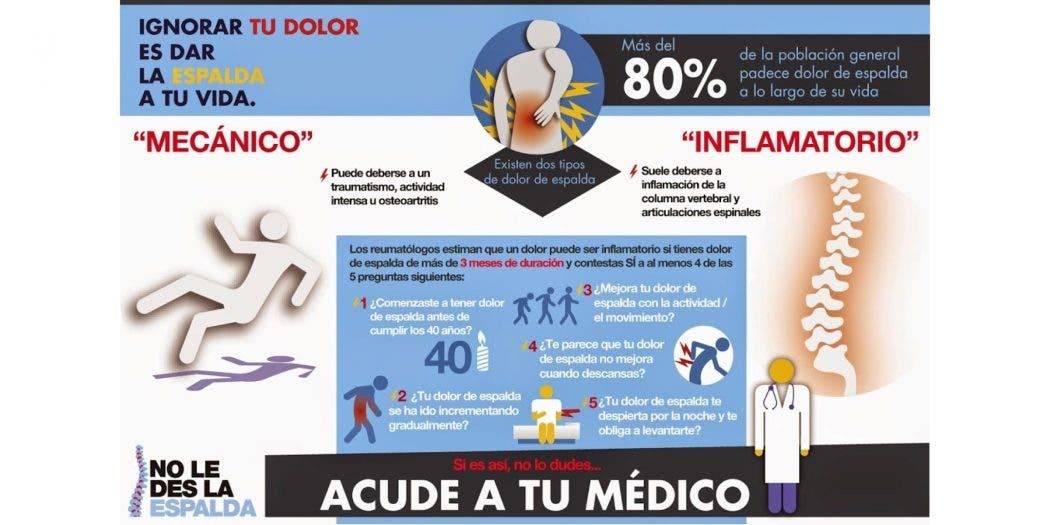
Dolor en las plantas de los pies y talones, dolores de espalda baja, particularmente en la zona lumbar, que se alivian con la actividad física, y rigidez matutina en la espalda son algunos de los síntomas que los pacientes con espondilitis anquilosante experimentan y que frecuentemente confunden con otras enfermedades.
Así lo confirma la gerente médica de Novartis para Centroamérica y el Caribe, Dra. Yendry Rojas. “El desconocimiento de la enfermedad hace que muchas personas no tengan un diagnóstico apropiado; visitan al especialista incorrecto o se automedican en un intento por disminuir el dolor, sin lograr una atención adecuada de su condición. Algunos pacientes tardan varios años en lograr un diagnóstico correcto; mientras tanto, su enfermedad continúa avanzando. Aún no existe una cura, pero si la enfermedad se trata a tiempo, el paciente tendrá mayores posibilidades de controlar su condición adecuadamente y tendrá una mejor calidad de vida”, detalló la doctora.
La espondilitis anquilosante es una enfermedad crónica que causa dolor e inflamación en las articulaciones ubicadas entre las vértebras y las articulaciones sacroilíacas (la región donde la columna vertebral se encuentra con la pelvis).
En ocasiones, los brazos y las piernas también se pueden ver afectados. Cerca del 70% de los pacientes con espondilitis anquilosante severa pueden experimentar una fusión vertebral, lo que reduce significativamente su movilidad y su calidad de vida.
¿Qué causa la enfermedad? Las causas de la enfermedad aún no son del todo claras, sin embargo, se ha demostrado que está relacionada con la hiperactividad del sistema inmune y de manera directa, con la citocina IL-17A.
Esta citocina es amplificadora de la entesitis, que es la inflamación del área en la que se unen el hueso y tendón. Para el paciente, esto se traduce en un fuerte dolor en las plantas de los pies o el talón, o bien, en otros lugares donde es posible sentir el tendón unido al hueso, como las rodillas y los codos, entre otros.
En algunas ocasiones, el dolor no es tan evidente y quizá solo sea posible percibirlo con una palpación de rutina que realiza el médico como parte de la evaluación clínica o bien a través de las imágenes de ultrasonido. Asimismo, los pacientes pueden reportar rigidez de espalda, dolor, restricción del movimiento y fatiga.
“Los pacientes que presenten algunos de los síntomas descritos deben visitar a un reumatólogo y juntos podrán evaluar los tratamientos innovadores disponibles que ofrezcan soluciones sostenibles, rápidas y seguras para ellos” señaló Irene Arguedas, Directora de Asuntos Corporativos de Novartis para Centroamérica y el Caribe.
¿Qué sabemos de la espondilitis anquilosante?
Mito: La espondilitis anquilosante es una enfermedad muy poco frecuente.
|
Realidad: La espondilitis anquilosante es mucho más común que enfermedades como la leucemia, distrofia muscular o la fibrosis quística. Se calcula que actualmente, en Latinoamérica, 12,2 de cada 10.000 personas padece la enfermedad.
Mito: La espondilitis anquilosante es una enfermedad progresiva que siempre termina en la fusión de la columna. |
Realidad: El progreso, así como los síntomas y la severidad de la enfermedad varían de paciente en paciente. En cualquiera de los casos, la detección temprana puede hacer la diferencia.
Mito: La espondilitis anquilosante solo se presenta en personas mayores.
|
Realidad: Los primeros síntomas de la enfermedad suelen manifestarse entre los 17 y 35 años; solo el 5% de los pacientes presentan síntomas después de los 45 años.
Mito: La espondilitis anquilosante no afecta a las mujeres.
|
Realidad: La espondilitis anquilosante es 3 veces más común en hombres. Las mujeres también pueden padecerla, aunque evoluciona más lentamente en ellas.
Mito: Nada se puede hacer para ayudar al paciente. |
Realidad: Aunque es una enfermedad que no tiene cura, un diagnóstico temprano puede prevenir tratamientos erróneos y disminuir la progresión de la enfermedad. Un reumatólogo es quien debe diagnosticar la enfermedad a través de la valoración de los síntomas, exámenes de sangre y radiografías. Iniciar el tratamiento médico adecuado puede minimizar los síntomas y reducir el riesgo de discapacidad y deformidad. Existen tratamientos biológicos novedosos que pueden ayudar al paciente.